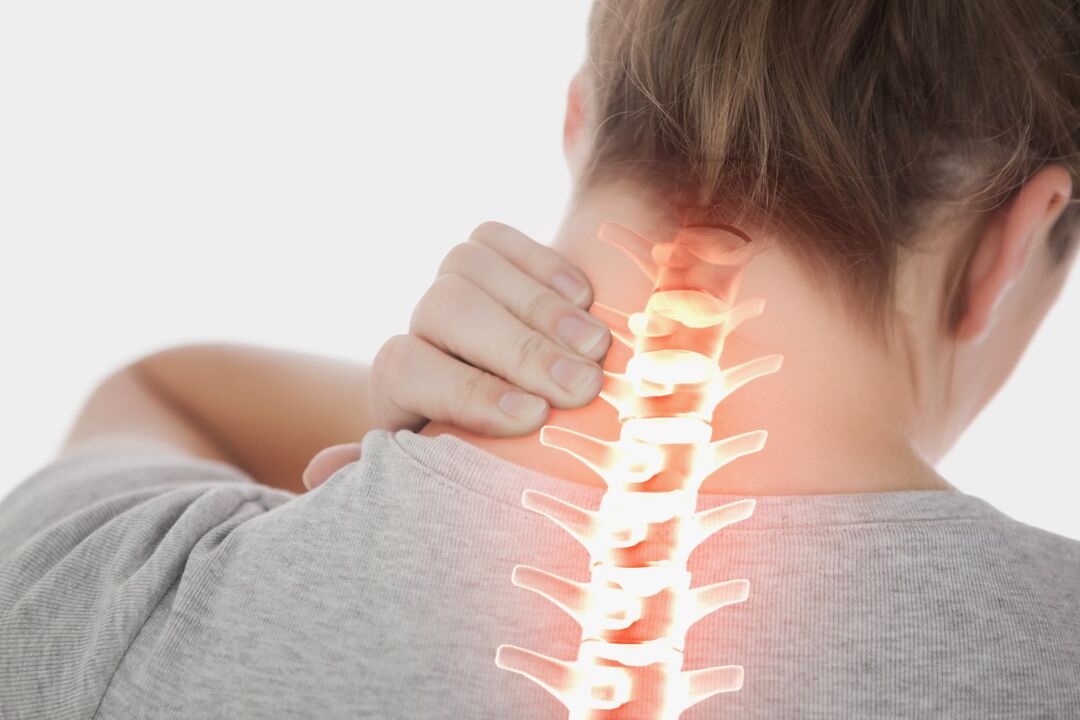
Le mal de dos est un problème auquel tout adulte peut être confronté. Souvent, il ne s’agit pas d’un événement ponctuel, mais du symptôme d’une maladie dangereuse. L'ostéochondrose survient souvent chez les personnes âgées de 30 à 35 ans (environ 40 % de la population), jusqu'à 90 % des cas surviennent à un âge plus avancé.
Un diagnostic rapide et des approches de traitement correctes peuvent éliminer le développement d'une pathologie et prévenir les complications. C'est pourquoi il est important de comprendre ce que peut exactement indiquer un mal de dos, quel médecin contacter lorsqu'il apparaît et comment traiter l'ostéochondrose.
Qu'est-ce que l'ostéochondrose
L'ostéochondrose est un groupe de maladies chroniques dont la cause est la destruction des vertèbres et des disques intervertébraux, ainsi que des lésions du tissu cartilagineux.
Avec l'âge et sous l'influence de charges inégales, le tissu osseux des vertèbres se déforme et se détruit et le tissu musculaire se développe de manière inégale. Cela conduit à diverses manifestations de l'ostéochondrose : hernies, courbure de la colonne vertébrale, etc.
L'ostéochondrose est un terme dépassé ; dans la médecine mondiale, cela s'appelle Dorsopathie. Il existe plusieurs types de maladies du tissu conjonctif et du système musculo-squelettique, pour lesquelles différentes méthodes de traitement sont utilisées.
Types d'ostéochondrose
Lors de la classification de la maladie, les éléments suivants sont pris en compte : la localisation de la douleur, la zone endommagée des disques intervertébraux et le degré de développement de la maladie.
Localisation des sensations douloureuses
Compte tenu de la localisation de la douleur provoquée par les maladies de la colonne vertébrale, on distingue :
- Lumbonie. Les douleurs chroniques qui surviennent dans le bas du dos provoquent souvent une boiterie. Dans les cas particulièrement graves, cela peut provoquer un engourdissement des jambes. Le plus souvent, ce symptôme survient lorsqu'une personne présente une hernie intervertébrale. Lorsque les racines de la moelle épinière sont comprimées, une paralysie des membres est possible.
- Lumboischialgie. Douleur irradiant des sensations douloureuses vers le bas du dos ou les membres inférieurs, le long de l'arrière des jambes - de la fesse au genou. Les manifestations cliniques surviennent lorsqu'il y a une pression sur les nerfs sciatiques et rachidiens.
- Lumbago. Douleur intense ou aiguë quelque part dans le bas du dos. Souvent confondu avec la radiculite. Une attaque se produit dans la plupart des cas lorsqu'une personne essaie de se pencher brusquement ou de redresser le dos, ainsi que lorsqu'elle soulève soudainement des objets lourds.
- Douleur thoracique. Douleur dans la région de la poitrine. Il est considéré comme un symptôme très dangereux, parfois même un médecin ne peut pas en déterminer immédiatement la cause. Les sensations désagréables ne sont pas toujours associées aux mouvements du corps. La douleur est particulièrement intense dans la zone allant de la poitrine à l'aisselle.
- Douleur cervicale. Des sensations douloureuses surviennent au niveau du cou et peuvent se propager aux membres supérieurs. Les manifestations pathologiques peuvent être accompagnées de vertiges, d'une sensation d'engourdissement à l'arrière de la tête, d'une rougeur et d'un gonflement de la peau.
La pathologie nécessite un traitement urgent, car il peut y avoir une perturbation de la circulation sanguine dans le cerveau, une compression des racines nerveuses et une perturbation de l'écoulement du sang veineux. Les douleurs cervicales provoquent souvent des processus inflammatoires et des hernies des disques intervertébraux.
La localisation des sensations les plus douloureuses indique la zone endommagée des vertèbres et des disques intervertébraux. Souvent, la douleur se reflète, c'est-à-dire qu'elle n'est pas enregistrée à l'endroit où se trouve réellement la source de la maladie.
Classification basée sur l'emplacement
Selon la partie de la colonne vertébrale où se sont produits les dommages aux disques intervertébraux et aux tissus, l'ostéoporose est divisée en plusieurs types.
Cervical
Il est composé de sept petites vertèbres soumises à un stress constant. La pathologie s'accompagne d'un amincissement des vertèbres cervicales et d'une compression des canaux artériels. Le type d'ostéochondrose cervicale est très dangereux car il provoque une perturbation du processus de saturation sanguine du cerveau.
La formation de saillies conduit à une hernie. Et les opérations réalisées dans la région cervicale peuvent conduire à une immobilisation du corps.
Poitrine
Les troubles de cette partie de la colonne vertébrale sont rares, associés à une faible mobilité des vertèbres. L’apparition de douleurs s’observe chez les personnes qui déplacent des charges ou chez celles qui restent longtemps dans la même position.
L'ostéochondrose thoracique est souvent confondue avec la pneumonie, la crise cardiaque et l'angine de poitrine.
Important!
Seul un médecin doit être impliqué dans le diagnostic différentiel.
Lombo-sacré
La région lombaire compte cinq vertèbres. S'il y a une perturbation de la nutrition et des processus métaboliques du disque intervertébral, celui-ci perd son élasticité, diminue en taille et n'est plus en mesure de fonctionner compte tenu de la charge reçue. L'absence de traitement de l'ostéochondrose lombo-sacrée peut entraîner les complications suivantes : hernies, saillies, sciatique.
Important!
Un phénomène très dangereux est la compression de la moelle épinière, car elle peut provoquer une paralysie des membres inférieurs.
Un autre type d'ostéochondrose est polysegmentaire. Au cours de son développement, la dégradation des segments dans différentes parties de la colonne vertébrale se produit simultanément. La maladie se caractérise par une perte de sensibilité à l'arrière de la tête et des troubles du fonctionnement de l'appareil vocal.
Caractéristiques du développement de la maladie
En fonction du degré d'altération des disques intervertébraux, les experts distinguent 4 stades de la pathologie, diagnostiqués par des études radiographiques :
- Il n'y a aucun changement visible dans la colonne vertébrale.
- Des déchirures internes se produisent dans les disques, mais aucun changement externe.
- Les modifications du disque sont constatées sans dommages extérieurs.
- Dommages graves au disque intervertébral. Les fissures s'étendent jusqu'à la surface interne, le disque semble comprimé par les vertèbres.
Compte tenu des manifestations cliniques, on distingue quatre stades de développement de l'ostéochondrose :
- La colonne vertébrale fonctionne comme d'habitude. Une personne ressent une douleur au site de la maladie. Les patients se plaignent d'une faiblesse générale, d'une fatigue chronique et, plus rarement, d'une perte d'appétit et de troubles du sommeil.
- Des fissures se forment dans le disque et le segment vertébral perd sa stabilité. Les sensations douloureuses s'intensifient, initialement ponctuelles, puis chroniques, associées à des nerfs pincés, à une subluxation des vertèbres et à la formation de saillies.
- La douleur s'intensifie encore plus, une déformation de la colonne vertébrale se produit et une hernie intervertébrale se forme. Au même stade, une lordose, une courbure de la colonne vertébrale, se développe.
- La colonne vertébrale perd sa mobilité normale. Le tissu cartilagineux s'épaissit et des ostéophytes (excroissances cartilagineuses sur les articulations) apparaissent. Dans les cas particulièrement difficiles, les patients perdent la capacité de bouger.
Important!
Une personne diagnostiquée avec le quatrième stade de l'ostéochondrose devient handicapée.
Causes de l'ostéochondrose
Il existe de nombreuses théories expliquant l’apparition de la pathologie. Parmi les raisons figurent les changements hormonaux, l'hérédité, les problèmes du système cardiovasculaire, les dommages mécaniques et bien plus encore. Les chercheurs conviennent que la raison réside le plus souvent dans la surcharge de segments individuels de la colonne vertébrale.
La colonne vertébrale humaine compte 32 à 34 vertèbres (7 cervicales, 12 thoraciques, 5 lombaires, 5 sacrées, 3 à 5 coccygiennes). Chaque segment est constitué de deux vertèbres et d'un disque intervertébral entre elles. L'intégrité de cette structure est garantie par les articulations et les processus articulaires.
Les disques intervertébraux sont constitués d'un noyau gélatineux et d'un anneau fibreux dense qui l'entoure, recouvert au-dessus d'une couche de tissu cartilagineux. Ils remplissent une fonction d'absorption des chocs, évitant ainsi les dommages aux vertèbres lors du saut, de la course et de la marche. La conception est très mobile et offre flexibilité et stabilité à la colonne vertébrale.
Déjà au premier stade de l'ostéochondrose, la dégradation et la destruction des disques intervertébraux commencent, la quantité de liquide dans leur noyau diminue, le tissu cartilagineux s'amincit et devient moins élastique.
L'ostéochondrose est diagnostiquée dans la plupart des cas chez les personnes âgées, ainsi que chez celles qui mènent une vie sédentaire. Les médecins estiment que la cause principale de la maladie est une répartition inégale de la charge sur la colonne vertébrale et les vertèbres. Cela provoque des dommages et la destruction du tissu cartilagineux.
Le plus souvent, ce trouble survient en raison d'un mode de vie sédentaire, d'un exercice irrégulier, d'une activité physique excessive et d'un travail associé à une pression constante sur le dos.
Une mauvaise position du corps lors de la marche, de la position assise, du transport et du levage d'objets lourds, des vêtements et des chaussures serrés et inconfortables peuvent provoquer des dommages/déplacements des disques intervertébraux et, par conséquent, conduire au développement de l'ostéochondrose.
D'autres raisons du développement d'une pathologie comprennent :
- fractures, courbures et dommages à la colonne vertébrale ;
- déséquilibres hormonaux ;
- grossesse;
- hypothermie et changements brusques de température.
Important!
Les tensions exercées sur la colonne cervicale lors du travail sur ordinateur peuvent également provoquer le développement d'une ostéochondrose.
Facteurs de risque de développement de l'ostéochondrose
Il existe une longue liste de maladies pouvant conduire à l'ostéochondrose. Ceux-ci incluent :
- pieds plats;
- scoliose;
- arthrite;
- l'ostéoporose;
- arthrose;
- épuisement neuro-émotionnel;
- diabète sucré;
- obésité.
D'autres facteurs de risque comprennent les troubles métaboliques, l'activité physique intense (particulièrement associée au levage de charges lourdes), le manque de nutriments, les changements naturels du corps liés à l'âge et la prédisposition génétique.
La consommation régulière de tabac (tabagisme) et d'alcool affaiblit considérablement les tissus des disques intervertébraux. Une carence en calcium peut être un facteur de développement de la maladie.
Symptômes et signes de l'ostéochondrose
Les sensations douloureuses sont le principal symptôme de la pathologie. La nature de la douleur peut varier, elle peut être :
- aigu, intense, s'aggrave avec le mouvement (généralement le patient essaie de rester immobile) ;
- opaque, lisse (les mouvements sont lents).
En plus de la douleur locale, là où la destruction des vertèbres et des disques intervertébraux a commencé, les patients ressentent souvent une douleur de projection, loin du site problématique. En raison de la douleur, la force musculaire des membres inférieurs et supérieurs diminue, des troubles du mouvement et une faiblesse générale du corps surviennent.
Les patients se plaignent souvent de symptômes généraux de l'ostéochondrose tels que :
- raideur et inconfort pendant le mouvement;
- spasmes musculaires;
- migraines et maux de tête ;
- vertiges fréquents, troubles visuels;
- l'apparition de douleurs dans les articulations des membres;
- sensation de froid dans les extrémités ;
- diminution de la sensibilité;
- troubles circulatoires;
- perte de conscience.
Dans certains cas, les patients ressentent un engourdissement des extrémités et des picotements dans la colonne cervicale, la région lombaire et le sternum.
Avec l'ostéochondrose, plusieurs syndromes caractéristiques sont souvent présents :
- Vertébral. Maux de dos aigus ou chroniques, accompagnés d'une mauvaise circulation.
- Cardiaque. Une forme d'angine.
- Syndrome de l'artère vertébrale. Douleur résultant de troubles circulatoires au niveau des artères vertébrales.
- Koreshkovy. La douleur est causée par la compression des racines vertébrales à l’endroit où elles partent de la moelle épinière.
Selon le type d'ostéochondrose sur place, les symptômes de la maladie peuvent différer.
Pour l'ostéochondrose cervicalecaractérisé par une migraine, un engourdissement des doigts, des difficultés à bouger la tête et le cou, des douleurs à l'arrière de la tête. De plus, avec l'ostéochondrose cervicale, les patients se plaignent d'engourdissements du visage, de problèmes de sommeil, de vertiges fréquents et de bourdonnements d'oreilles.
Ostéochondrose lombaireprovoque des douleurs au niveau des fesses et du périnée, ce qui entraîne des problèmes de mouvement. Les patients ressentent une douleur aiguë lorsqu'ils se penchent, dans le bas du dos (après avoir dormi ou être restés assis longtemps au même endroit). Des engourdissements, des vertiges et une faiblesse générale apparaissent. La maladie provoque souvent des douleurs dans la région rénale, une dysfonction érectile et des mictions fréquentes. Avec l'ostéochondrose lombaire, une scoliose se développe souvent.
Ostéochondrose thoraciqueaccompagné d'essoufflement, de raideur dans la région thoracique, de douleurs entre les omoplates et les côtes. Les patients sont souvent préoccupés par des problèmes au niveau du tractus gastro-intestinal, des reins et du pancréas. Les manifestations spécifiques des troubles de la colonne thoracique comprennent la peau sèche, la peau qui pèle aux extrémités et les ongles cassants.
Ostéochondrose : diagnostic
Vous devriez consulter un médecin (vertébrologue ou neurologue) si vous ressentez des maux de dos (de tout type), des spasmes musculaires et des troubles sensoriels au niveau du dos et des membres.
Aucune préparation supplémentaire n'est nécessaire pour consulter un neurologue ou un vertébrologue. Il est important de fournir à votre médecin une liste des analgésiques que vous avez récemment pris. Il est également nécessaire de signaler toutes les mesures prises lors de l'auto-traitement avant de planifier une consultation.
Lors de votre rendez-vous, votre médecin procédera à un examen complet, qui comprend :
- recueillir l'anamnèse, étudier les antécédents médicaux et les plaintes du patient ;
- examen physiologique, palpation, évaluation de l'état cutané et localisation de la douleur ;
- détermination de la nature de la douleur (aiguë, sourde, réflexe, locale, etc. ) ;
- test sanguin (les indicateurs du taux de calcium dans le sang et du taux de sédimentation des érythrocytes sont importants);
- ECG et échographie du cœur (pour exclure ou confirmer le lien entre les syndromes douloureux et les maladies du système cardiovasculaire);
- examen duplex des artères de la tête et du cou (évaluation de la qualité du flux sanguin, détermination de la vasoconstriction).
Pour confirmer le diagnostic, des études radiographiques complémentaires peuvent être prescrites, parmi lesquelles :
- Radiographie de la colonne vertébrale. Une image complète en deux projections, si nécessaire, prise de chaque segment individuel de la colonne vertébrale. Une radiographie fonctionnelle, étude dans laquelle un spécialiste prend des photos dans différentes positions du corps, peut également être prescrite.
- Tomodensitométrie à disque unique. L'étude montre l'état du corps vertébral, des vaisseaux sanguins, des terminaisons nerveuses, des ligaments et des tissus mous, les ruptures des contours du disque intervertébral, la hauteur du disque, les modifications de la dure-mère, les excroissances marginales et l'instabilité vertébrale.
- Myélographie. Radiographie contrastée de la moelle épinière.
- Imagerie par résonance magnétique. Il s'agit d'une alternative au scanner du disque intervertébral. Il permet d'évaluer l'état des vaisseaux sanguins et du tissu cartilagineux.
Les études radiographiques confirment qu'il s'agit d'une ostéochondrose si les images montrent :
- mobilité pathologique des vertèbres, s'écartant de la norme;
- déplacement des vertèbres les unes par rapport aux autres;
- dépôt de sels dans les disques intervertébraux;
- rétrécissement uniforme de l'espace intervertébral dans les régions lombaire et cervicale, rétrécissement en forme de coin dans la région thoracique ;
- formation d'ostéophytes (excroissances marginales);
- La sclérose marginale est la formation d'un compactage sur le disque affecté.
Dans le cadre du diagnostic, le médecin peut prescrire une consultation avec un autre spécialiste (ORL, cardiologue, urologue…).
Important!
La tâche principale d'un médecin diagnostiqueur est d'établir les causes de l'ostéochondrose. En fonction des résultats obtenus lors de l'examen, le médecin déterminera le type de pathologie et prescrira le traitement approprié dans un cas particulier.
Complications de l'ostéochondrose
L'ostéochondrose de la colonne vertébrale est une maladie désagréable qui, dans ses derniers stades, peut provoquer le développement d'autres maladies et pathologies. Les plus courants sont :
- protrusion (gonflement des disques intervertébraux);
- hernie intervertébrale;
- dépôts de sel entre les vertèbres;
- cyphose (courbure de la colonne vertébrale) ;
- atrophie musculaire;
- accident vasculaire cérébral (trouble de la circulation dans la moelle épinière);
- radiculite;
- perturbation du fonctionnement du système génito-urinaire (problèmes de miction, dysfonction érectile chez l'homme, processus inflammatoires de l'utérus, des ovaires et des appendices chez la femme);
- paralysie des membres.
Une consultation opportune avec un médecin dès la première sensation douloureuse et une prévention régulière de l'ostéochondrose aideront à éviter le développement de complications.
Traitement de l'ostéochondrose
À la clinique Naran, les médecins pratiquent une approche intégrée du traitement de l'ostéochondrose.
Les médecins tibétains utilisent quatre méthodes de traitement :
- Correction de la nutrition selon les doshas
- Correction du mode de vie
- Phytothérapie
Une série de procédures externes :
- Correction nutritionnelle. Une alimentation équilibrée selon la constitution du corps humain (dosha) favorise une augmentation de l'énergie et un renouvellement cellulaire dans tous les organes et systèmes organiques du corps.
- Phytothérapie. L'utilisation d'herbes médicinales tibétaines et de mélanges basés sur les recettes d'anciens guérisseurs. Restaure l'équilibre naturel du corps, favorise le rajeunissement et l'éradication de nombreuses maladies.
Effets externes sur le corps :
- acupression énergétique - normalise et rétablit le bon fonctionnement des organes internes, améliore la circulation sanguine dans tout le corps, restaure l'immunité ;
- acupuncture : élimine la douleur et l'inflammation, soulage les inconforts résultant de manifestations externes, améliore la circulation des fluides dans le corps ;
- thérapie sous vide (ventouses) – améliore l’innervation, élimine les déchets et les toxines, normalise les processus régulateurs et métaboliques ;
- thérapie aux pierres – bénéfique pour le système cardiovasculaire, la tension artérielle, soulage les spasmes musculaires, rétablit le sommeil ;
- La moxothérapie, la moxibustion ou la juthérapie de points biologiquement actifs sont utilisées dans la médecine tibétaine depuis plus de 5 mille ans. Pour brûler ou chauffer, on utilise des cigares à base d'absinthe, d'edelweiss, de genévrier, de feuilles de tremble, ainsi que de charbon de bois pressé, etc.
Prévention de l'ostéochondrose
La principale méthode de prévention consiste à répartir uniformément la charge sur la colonne vertébrale. En pratique, cela comprend :
- mode de vie actif;
- exercice physique modéré (gymnastique matinale, yoga, natation, marche, course, vélo, exercices pour renforcer le corset musculaire) ;
- dormir sur un matelas et un oreiller orthopédiques ;
- portez des chaussures confortables ou, mieux encore, orthopédiques ;
- alimentation équilibrée, comprenant une grande quantité de minéraux et de vitamines ;
- examens préventifs réguliers par un neurologue et un vertébrologue ;
- arrêter de fumer et de boire de l'alcool.
Lors d'un travail sédentaire et stationnaire prolongé, il est important de faire périodiquement des pauses, de changer de position et de faire un échauffement, cela vous aidera à vous détendre et à réduire la charge sur la colonne vertébrale.
Lorsque vous soulevez des poids, il n'est pas nécessaire de le faire rapidement, par saccades, simplement en douceur et avec un demi-squat. Pour transporter des objets lourds, il est préférable de choisir des sacs à dos à parois orthopédiques plutôt que des sacs à bandoulière.
Évitez de passer de longues périodes dans une position statique et inconfortable, notamment debout et avec les bras levés : cette position endommage les ligaments et augmente la charge sur les disques intervertébraux.
Important!
Les médecins recommandent de s'asseoir dans une position physiologiquement correcte : épaules détendues, muscles abdominaux toniques, répartition uniforme du poids sur les deux fesses et position droite de la colonne vertébrale avec un accent uniforme sur le dossier de la chaise.
La thérapie manuelle, diverses méthodes de physiothérapie et d'acupuncture donnent également des résultats positifs en tant que mesure préventive de l'ostéochondrose de la colonne vertébrale.
Le traitement de l'ostéochondrose comprend trois étapes :
- Soulager ou réduire la douleur.
- Élimination des troubles de l'état et du fonctionnement des disques intervertébraux et des vertèbres.
- Prévention des complications.
En consultant rapidement un spécialiste dès les premiers signes de la maladie, vous pouvez éviter les complications et le recours à un traitement chirurgical. C'est pourquoi il est si important de subir des visites préventives annuelles chez le neurologue et le vertébrologue, même si vous n'êtes pas gêné par des douleurs dans la colonne vertébrale.
Important!
Seul un médecin qualifié peut poser un diagnostic précis, déterminer la maladie et ses causes et prescrire un traitement efficace.
























